Influenza aviaria e Microrganismi alternativi
Influenza Aviaria
L’influenza aviaria è una malattia infettiva e contagiosa che colpisce i volatili domestici e selvatici, provocando spesso una malattia grave e perfino la morte dell’animale. Ivirus influenzali di tipo A responsabili dell’influenza aviaria possono infettare anche altri animali e in alcuni casi gli esseri umani. Non a caso quello che desta maggiori preoccupazioni, avendo causato diversi casi di malattia, anche mortale, nell’uomo, è il virus A/H5N1, a cui si è recentemente aggiunto il pericoloso ceppo H7N9.
I virus che causano l’influenza aviaria sono quindi di diverso tipo. La loro spiccata patogenicità pone le basi per frequenti mutazioni e fenomeni di ricombinazione; in pratica, i virus dell’influenza aviaria hanno la tendenza a mutare e a scambiarsi tratti genetici per dar vita a nuovi sottotipi virali.
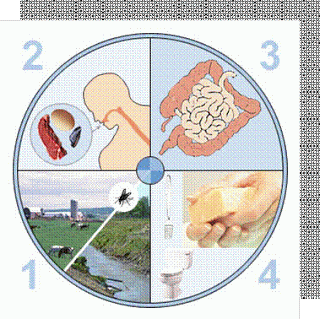
Negli ultimi anni, i focolai di influenza aviaria si sono verificati in Asia, Africa e in parte dell’Europa. I due principali rischi per la salute umana derivanti dalla malattia sono:
infezione diretta, quando il virus viene trasmesso da un uccello infetto all’uomo mutazione o ricombinazione del virus in una forma altamente contagiosa per gli esseri umani, trasmissibile più facilmente da persona a persona.
I virus influenzali circolanti negli animali rappresentano una potenziale minaccia per la salute umana. Gli esseri umani possono infatti ammalarsi quando infettati da alcuni virus di origine animale, incluso il virus dell’influenza aviaria (con i suoi sottotipi H5N1, H9N2, H7N7, H7N2 e H7N3) e il virus dell’influenza suina (sottotipi H1N1 e H3N2).
Il principale fattore di rischio per l’infezione umana sembra essere lo stretto contatto con animali infetti, vivi o morti, o con le loro feci e secrezioni respiratorie.
La maggior parte dei virus influenzali aviari non causa malattie negli esseri umani. Tuttavia, alcuni ceppi sono zoonotici, nel senso che possono infettare l’uomo e causare la malattia. L’esempio più noto è il virus dell’influenza aviaria H5N1, attualmente in circolazione nel pollame in alcune regioni dell’Asia e dell’Africa. A differenza dell’influenza stagionale umana, l’aviaria H5N1 NON si diffonde facilmente da persona a persona. Dal primo caso umano nel 1997, il virus H5N1 ha ucciso quasi il 60% delle persone infettate. A partire dal 2011, questo virus ad alta patogenicità è considerato endemico in sei Paesi (Bangladesh, Cina, Egitto, India, Indonesia e Vietnam); ciò significa che il virus può trovarsi comunemente nel pollame circolante in questi Paesi. Focolai sporadici si sono verificati anche in altre nazioni.
Oltre all’H5N1, altri sottotipi di virus dell’influenza aviaria, tra cui H7N7 e H9N2, hanno contagiatoesseri umani: alcune di queste infezioni sono state gravi ed hanno provocato morti, ma per la maggior parte sono state lievi o addirittura subcliniche.
Il 1° aprile 2013, in Cina, sono stati segnalati i primi noti casi umani di infezione da virus dell’influenza aviaria H7N9. Questi sono stati associati ad una grave malattia respiratoria, potenzialmente fatale.
I virus dell’influenza aviaria sono stati isolati da più di 100 diverse specie di uccelli selvatici di tutto il mondo, tra cui limicoli o acquatici (gabbiani, anatre, oche e cigni). Si sospetta che l’infezione possa diffondersi da questi portatori naturali al pollame domestico (polli, tacchini, anatre) e ad altri animali da allevamento, come maiali, cavalli, delfini e balene. Gli uccelli svolgono un ruolo importante come fonte di cibo e mezzi di sussistenza in molti Paesi colpiti dal virus dell’influenza aviaria. Per questo motivo l’OMS e altri enti del settore sanitario stanno lavorando per identificare e ridurre i rischi per la salute degli animali e per quella pubblica in contesti nazionali.
Gli uccelli infetti possono continuare a rilasciare il virus nelle loro feci e nella saliva per 10 giorni dal contagio. Il virus può essere inattivato immediatamente dai raggi UV e dai comunidisinfettanti, ed è sensibile al calore. Secondo la Food and Drug Administration, l’influenza aviaria non si trasmette mangiando uova di volatili infetti ocarne di pollame cotta correttamente. Il consumo di carne avicola è sicuro se il metodo di cottura consente il raggiungimento di una temperatura interna di almeno 74°C. Le uova devono essere cotte fino a quando il tuorlo e l’albume sono completamente rappresi.
Il più grande fattore di rischio per l’influenza aviaria sembra essere lo stretto contatto con uccelli malati o con superfici contaminate da piume, saliva od escrementi infetti. Il significato di “stretto contatto” differisce da cultura a cultura. Alcune persone hanno contratto il virus H5N1 mentre pulivano o spennavano volatili infetti. In Cina, ci sono state segnalazioni di infezione nei mercati di animali vivi per inalazione di materiali dispersi nell’aerosol. È anche possibile che alcune persone siano state infettate a seguito della balneazione in acque contaminate con escrementi di uccelli infetti. Solo in pochi casi, l’influenza aviaria è stata trasmessa da un essere umano infetto ad un altro mediante contatto diretto.
Persone di ogni età possono contrarre l’influenza aviaria. Se un individuo o un animale suscettibile viene infettato contemporaneamente dal virus dell’influenza aviaria e da quello dell’influenza umana potrebbe verificarsi una ricombinazione genica. Anche senza scambiare i geni, il virus H5N1 ha comunque il potenziale per mutare in una forma che infetta più facilmente gli esseri umani, diffondendosi rapidamente in tutto il mondo. Quando ciò accade si scatenano pandemie, che in passato hanno causato numeri elevatissimi di malati, ricoveri e decessi. Quando tale evenienza si ri-presenterà le autorità sanitarie potrebbero essere in grado evitare la pandemia: l’H5N1, ad esempio, è sensibile ai farmaci antinfluenzali più recenti ed un vaccino è già stato creato e stoccato dall’Organizzazione Mondiale della Sanità.
1) Coliformi
A parte Escherichia coli, che ha un habitat esclusivamente intestinale, Citrobacter Klebsiella e Enterobacter possono ritrovarsi nelle feci ma anche in altri ambienti quali il terreno e i vegetali; data la loro diffusione in natura, le scarse esigenze nutrizionali, il fatto di essere psicrotrofi e di crescere in un ampio range di pH (da 4 a 9) li fa essere presenti in molti alimenti e dare luogo alla comparsa di odori e sapori cattivi se il loro sviluppo su questi substrati raggiunge punte elevate..
2) Proteus
Della famiglia delle Enterobacteriaceae, i microrganismi appartenenti al genere Proteus non sono patogeni ma sono temibili per le loro caratteristiche di essere psicrotrofi, opportunisti, alcalinizzanti, proteolitici in grado di alterare alimenti, quali soprattutto carni lasciate all’aria a temperatura ambiente.
3) Batteri lattici
All’interno dei batteri lattici rientrano, accanto a specie di fondamentale utilità in campo alimentare, forme il cui metabolismo provoca alterazioni alle caratteristiche organolettiche, chimiche e fisiche in diversi alimenti, a partire dal settore lattierocaseario, alla birra, dai vini ai vegetali. Nel caso dei latticini talune varietà mucose di L. casei.L. bulgaricus, L. acidophilus e L. brevis possono causare un tipo di alterazione nota come latte filante; altre varietà di L. brevis e di L. plantarum possono provocare, invece, colorazioni anomale in diversi formaggi mentre lattici eterofermentanti possono dare produzione di gas con conseguenti occhiature indesiderate in alcuni formaggi.
Nella birra, i batteri lattici danno sempre effetti indesiderati provocando intorbidimento e sapore anomalo, dal sapore di miele di Pediococcus cerevisiae e altri streptococchi a sapore acido dovuto a L. pasteurianus, a sapore di diacetile dei pediococchi. Inoltre L. brevis e L. buchneri possono provocare torbidità e alterazioni nei vini e nei sidri mentre sapore di latticello può essere conferito a succhi di arancia da L. plantarum e ceppi di Leuconostoc. Altri alimenti alterabili ad opera di batteri lattici sono le olive e i pomodori sui quali uno sviluppo massivo di L. plantarum porta alla formazione di pustole bianche o la carne, di cui L. viridescens può alterare la colorazione dando macchie superficiali verdastre.
4) Propionibacterium
Si tratta di batteri Gram positivi, asporigeni, anaerobi o meglio microaerofili che fermentano i carboidrati producendo acido propionico, acido acetico, succinico e anidride carbonica provocando l’occhiatura caratteristica del gonfiore tardivo in diversi formaggi, (qualità invece apprezzata in altri formaggi quali l’Emmenthal ed in parte anche nel Grana).
5) Bacilli alterativi
All’interno del genere Bacillus, accanto alle forme patogene già citate appartenenti a B. cereus, parecchie sono le specie alterative che modificano sapore e consistenza ad un gran numero di alimenti. Essi possono dare alterazioni nelle conserve senza produzione di gas (B. coagulans, B. thermophylus e stearothermophylus), oppure con produzione di gas come B. lichenfornis, B. polimixa e B. macerans, o anche su prodotti non inscatolati (B. subtilis).
• B. coagulans provoca il fenomeno detto flat sour, vale a dire cambiamenti del sapore e della consistenza di prodotti alimentari in scatola dovuti a modifiche chimiche e/o fisiche, senza produzione di sostanze gassose e quindi senza bombaggio.
• B. stearothermophilus rappresenta un pericolo di alterazione nelle conserve a base di latte soprattutto in climi caldi dato l’elevato optimum di temperatura di crescita.
• B. polymixa, macerans e licheniformis causano bombaggio biologico soprattutto in conserve di verdura e in succhi di frutta, mentre B. subtilis provoca rammollimento in conserve di verdure e fenomeni di viscosità a carico di succhi di frutta e del pane.
6) Clostridi
I Clostridi hanno un’elevata attività biochimica che comprende trasformazioni comunemente indicate come putrefazioni, accompagnate da produzione di odori e sapori cattivi (acido acetico, butirrico, solfidrico ecc.) soprattutto a carico di alimenti dal basso potenziale di ossidoriduzione quali formaggi e scatolame; nei formaggi a pasta dura, inoltre, alcuni Cl. butirrici tra cui il CI. Sporogenes e CI. tyrobutiricum sono responsabili del gonfiore tardivo.
7) Pseudomonadaceae
Sono microrganismi Gram negativi aerobi facoltativi o obbligati, catalasi positivi e ossidasi positivi. Hanno un optimum di temperatura basso (20-300 C).Si tratta di forme saprofite che si trovano generalmente nel terreno, nell’acqua, nell’aria e sui vegetali. Sono ubiquitari e molto frugali, attaccano un’enorme quantità di composti per cui sono considerati tipici microrganismi depuratori e degradatori della sostanza organica. Il loro sviluppo viene inibito da un basso valore di acqua libera, pertanto nei prodotti leggermente essiccati non possono moltiplicarsi.
8) Lieviti
L’importanza dei lieviti in campo alterativo è da ascrivere soprattutto a problemi di bombaggio e di colorazioni anomale in alimenti che presentano valori di Aw tra 0,80 e 0,92, più bassi dei batteri ma più elevati delle muffe. Sono generalmente mesofili o psicrotrofi, non resistenti alla pastorizzazione e preferiscono un pH acido.
9) Muffe
Le muffe possono produrre numerosi danni in campo alimentare quali:
- • essere parassiti di vegetali in colture (Phytophtora, Botrytis);
- • alterare alimenti quali il pane, le farine, il burro, il latte, gli yogurt alla frutta, la carne e le verdure (in particolare i generi Penicillium, Aspergillus. Rhizopus e Cladòsporium);
- • produrre sostanze tossiche quali le afiatossine Aspergillus)
- • dare sgradevoli colorazioni (spesso come feltri colorati sulla superficie dell’alimento)
- Pubblicato il haccp
I virus, i microrganismi alterativi e utili, e gli organismi superiori
I virus si possono considerare come entità biologiche, però non rispondono a tutti i criteri con cui si definiscono i viventi. I virus infatti hanno un codice genetico, ma non si riproducono in modo autonomo, possono riprodursi solo all’interno di una cellula ospite. I virus sono perciò microorganismi patogeni microscopici e sono la forma quantitativamente più sviluppata sulla terra.
Essi possono essere responsabili di malattie in organismi appartenenti a tutti i regni biologici: esistono infatti virus che attaccano batteri (i batteriofagi), funghi, piante e animali, compreso l’uomo.
Tutti i virus consistono di alcune strutture fondamentali, infatti:
- tutti posseggono un relativamente piccolo genoma costituito da DNA o RNA, che trasporta l’informazione ereditaria
- tutti posseggono, quando all’esterno della cellula ospite, una copertura proteica (capside) che protegge questi geni; entità simili ma prive del capside appartengono ai viroidi.
Presentano talora un rivestimento esterno lipidico da cui sporgono delle proteine di superficie, fondamentali per il legame con le cellule e l’immunità.
Alcuni posseggono un ulteriore rivestimento che si chiama pericapside, di natura lipoproteica, che deriva da una struttura che ha ospitato il virus; alcuni posseggono strutture molecolari specializzate ad iniettare il genoma virale nella cellula ospite.
I virus hanno forma e dimensioni molto variabile che vanno da 18 a 300 nanometri.
Moltiplicazione dei virus
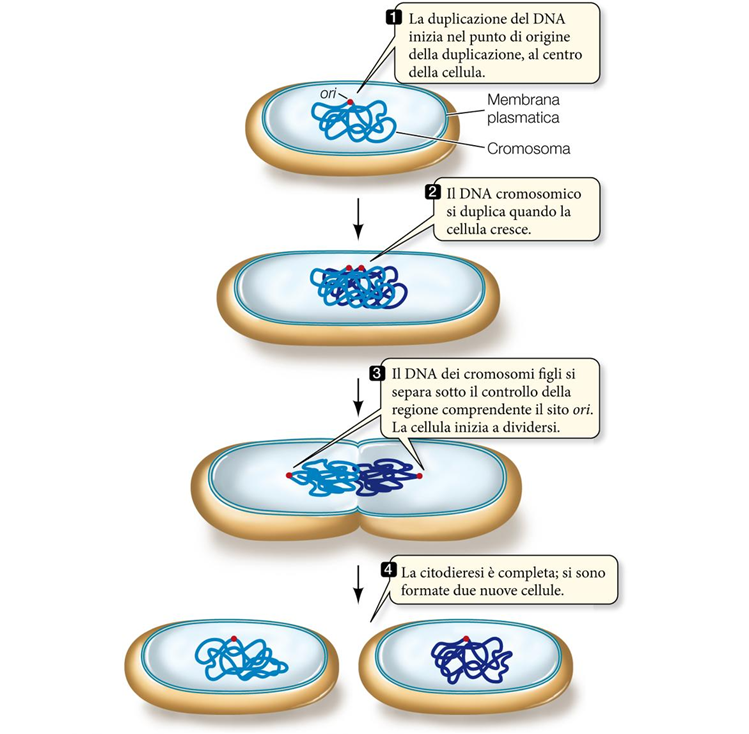
I virus possono replicarsi solo all’interno di una cellula ospite, sfruttandone l’apparato metabolico ed utilizzando informazioni genetiche proprie; la moltiplicazione avviene però solamente nelle cellule suscettibili al virus, cioè provviste di specifici recettori superficiali e in grado di compiere le fasi replicative del suo genoma.
Il processo moltiplicativo si divide in varie fasi:
- 1a fase: attacco o adsorbimento del virus alla membrana cellulare;
- 2a fase: penetrazione del virus o del suo acido nucleico nel citoplasma della cellula;
- 3a fase: svestimento o eclissi (perdita degli involucri virali ed esposizione dell’acido nucleico);
- 4a fase: replicazione (sintesi delle macromolecole, cioè DNA, RNA e proteine virali); i virus possiedono diverse strategie replicative ed ognuno di essi si moltiplica in maniera differente, sfruttando enzimi ed organelli della cellula ospite;
- 5a fase: assemblaggio (formazione all’interno della cellula – nel nucleo o nel citosol – del capside; all’interno di questo involucro si inserisce il DNA virale formando il nucleocapside);
- 6a fase: liberazione o fuoriuscita del virus dalla cellula.
Pur con le dovute eccezioni, il ciclo replicativo virale è molto rapido e si completa in 8-24 ore. L’attacco del virus alla cellula è mediato da proteine chiamate antirecettori, presenti sul capside e sul pericapside virale, che riconoscono molecole o proteine presenti sulla superficie cellulare e chiamate recettori.
- Pubblicato il haccp
Lieviti
Lieviti
I lieviti sono elementi unicellulari ovali o sferici con diametro che generalmente si aggira tra i 3 e i 5 μm. Talvolta le cellule dei lieviti e la loro progenie aderiscono le une alle altre formando catene o “pseudoife”; in questo caso assumono ì forme pseudomiceliali. I lieviti per quanto attiene il processo respiratorio possono suddividersi in due grandi categorie:
- la prima comprende quelli con metabolismo strettamente aerobio
- la seconda con metabolismo fermentativo
I lieviti si riproducono generalmente per gemmazione ma possono anche formare delle spore. In base al loro metabolismo possono alterare, se presenti, gli alimenti che li contengono; alcuni utilizzano l’etanolo come fonte di carbonio, altri fermentano gli zuccheri o i carboidrati.
Alcuni lieviti possono provocare fermentazioni indesiderate nei vini o nei mosti, altri invece possono crescere anche in forti concentrazioni saline e interferire nella degradazione di formaggi o carni conservate, altre specie ancora sono osmofile e, vivendo anche in forti concentrazioni di zuccheri, possono alterare gli alimenti ricchi di carboidrati.
Metabolismo di muffe e lieviti
Oltre alla crescita per estensione apicale e ramificazione, i miceti possono svolgere una riproduzione con cicli sessuali e asessuali e anche mediante un processo parasessuale. Alcune specie di miceti si sviluppano solo come muffe, altre solo come lieviti. Tuttavia molte specie possono svilupparsi in ambedue le forme a seconda delle condizioni ambientali: questa proprietà è conosciuta come dimorfismo. Questa caratteristica riveste grande importanza clinica perché la maggior parte dei miceti patogeni per l’uomo è del tipo dimorfico cioè appare nei tessuti infetti come cellule lievitiformi, mentre nei terreni di coltura si presenta con la caratteristica morfologia delle muffe.
 Riproduzione di muffe e lieviti
Riproduzione di muffe e lieviti
Il dimorfismo può essere verificato sperimentalmente mediante modificazioni delle condizioni culturali, anche un solo fattore può essere decisivo come la temperatura. Ad esempio blastomyces dermatitis, patogeno per l’uomo, si sviluppa in forma miceliale alla temperatura di 25°C e come cellule lievitiformi a 37°C.
In genere le forme miceliali, che comportano una disseminazione aerea delle spore asessuali, sono una risposta a condizioni ambientali sfavorevoli mentre quelle lievitiformi vengono favorite da un ambiente ricco di principi nutritivi. Le muffe sono per la gran parte aerobie obbligate, mentre i lieviti, che sono capaci di crescere in profondità nei liquidi, sono spesso aerobi facoltativi. Molte specie fungine possono riprodursi in terreni di coltura a basso tasso di nutrienti purchè contengano una sorgente organica di carbonio e di azoto.
Le specie termofile possono svilupparsi ad alte temperature sino a 50°C e oltre; altre specie possono crescere in terreni ricchi di sale come per esempio le carni conservate mediante salatura e altri ancora in terreni fortemente acidi.
Confronto di muffe e lieviti con i batteri
I miceti sono simili ai batteri per il ruolo che svolgono nella biosfera, per le metodiche usate per l’isolamento e la coltivazione, per la loro capacità di provocare malattie infettive e per l’applicazione nei processi industriali delle loro fermentazioni. Essendo tuttavia degli eucarioti, essi presentano notevoli differenze dai batteri.
La malattie causate nell’uomo dai miceti sono molto meno comuni e meno varie di quelle provocate dai batteri. Le differenze genetiche, biochimiche e antigeniche sono state studiate molto meno fra i miceti che fra i batteri, inoltre le proprietà genetiche dei miceti, importanti sotto il profilo medico, rimangono praticamente inesplorate.
- Pubblicato il haccp
Muffe
Le muffe
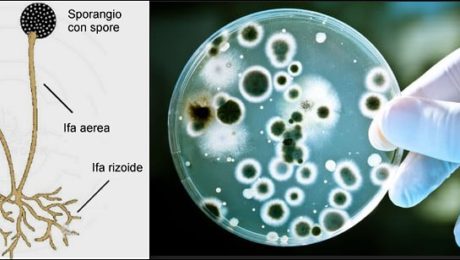
Il micelio aereo porta anche le cellule riproduttive o spore e per questo è anche detto micelio riproduttivo. Le colonie si sviluppano sulla superficie del terreno di coltura che può essere liquido o solido assumendo l’aspetto di un groviglio secco, irregolare, filamentoso.
Le superfici degli impianti di produzione alimentare così come le pareti degli ambienti di produzione spesso sono un habitat privilegiato per lo sviluppo delle muffe comportandosi di fatto come un terreno di coltura. Umidità, ossigeno, sostanze nutritive sono infatti molto spesso presenti sulle superfici e negli ambienti alimentari e, come tale, le spore trovano il loro habitat ideale per svilupparsi e proliferare.
A causa dell’intreccio delle ife filamentose, le colonie risultano molto più coese di quelle batteriche; al centro delle colonie miceliali le cellule componenti le ife risultano spesso necrotiche, a causa della carenza di sostanze nutritive e di ossigeno e, forse, per l’accumulo di acidi organici.
L’intreccio ed il groviglio delle colonie non è facile da rimuovere anche perché è strettamente legato al supporto su cui vive e si sviluppa; anche quando le condizioni che favoriscono lo sviluppo delle colonie cessano e parte dell’intreccio è necrotico (morto), risulta difficile asportate il materiale dalle superfici. E’ evidente che la natura di alcune superfici, a parità di condizioni, favorisce l’insediamento delle colonie molto più di altre; così come lo stato delle superfi ci, la loro rugosità e quant’altro.
Ruolo della temperatura nella crescita delle muffe
La temperatura gioca un ruolo fondamentale nella sporulazione, nella germinazione delle spore e nello sviluppo del micelio. La maggior parte delle muffe si sviluppa tra 15 e 30°C, con una crescita ottimale intorno ai 20÷25°C. Tuttavia diverse specie di Penicillium sono state isolate da ambienti frigoriferi destinati alla conservazione del pesce fino a -20°C. In quest’ultimo caso non c’era sviluppo del micelio a queste temperature ma la spora poteva comunque sopravvivere. Si assiste comunque anche a fenomeni opposti quali la presenza di Aspergillus flavus in tunnel di essiccamento di paste alimentari a 35°C ed anche a temperature superiori. Esistono comunque muffe che possono svilupparsi sia a basse che alte temperature: è il caso di Botrytis cinerea, ospite indesiderata delle culture in serra (frutta), che sviluppa molto bene sia a 20°C che a 5°C.
Possiamo quindi riconoscere differenti tipologie di muffe che vengono definite a seconda della temperature di sviluppo e di crescita in muffe termofi le, muffe termotolleranti, muffe mesofile, muffe psicrofi le e muffe criofile.
L’umidità riveste un ruolo fondamentale per lo sviluppo delle muffe, sia per quanto concerne lo sviluppo del micelio che per la sporulazione e la germinazione delle spore, soprattutto l’umidità relativa. Non bisogna confondere l’umidità relativa con il tenore di acqua di un substrato.
In effetti, ad una data temperatura, ad ogni valore di tenore in acqua corrisponde un certo valore di umidità relativa di un substrato, cioè un certo grado di libertà dell’acqua, che corrisponde ad una percentuale di acqua libera. In funzione del tenore di umidità relativa possiamo distinguere muffe che germinano con u.r inferiore all’80% (xerofi le), tra l’80-90% (mesofite) e sopra il 90%/ì (igrofile).
A differenza di quanto generalmente si pensi le muffe non richiedono per sopravvivere gli stessi valori di acqua libera dei batteri e dei lieviti; è stato comunque dimostrato che un valore di umidità relativa inferiore al 13% inibisce lo sviluppo delle muffe.
- Pubblicato il haccp
Muffe e Lieviti
Muffe e lieviti appartengono alla più grande categoria dei miceti cioè di organismi simili alle piante che crescono per estensione continua formando diramazioni simili a “ramoscelli”. Le muffe in particolare possono costruire impalcature fioccose anche di grandi dimensioni (qualche centimetro); sono per lo più immobili e la loro parete cellulare è simile a quella dei vegetali. I miceti si moltiplicano come cellule singole (i lieviti), in colonie pluricellulari filamentose (le muffe) e i funghi, propriamente detti (eduli) che non sono oggetto di questa trattazione.
Le forme pluricellulari non possiedono foglie, steli o radici risultando molto meno differenziate delle piante superiori e tuttavia molto di più dei batteri. I miceti sono presenti in abbondanza nel suolo, sulla vegetazione ed anche in materiali presenti sulle acque (legname, foglie, etc.); le loro spore trasportate ovunque nell’aria risultano essere contaminanti fastidiosi di colture batteriche e cellulari di mammiferi.
Non ci occuperemo dei miceti patogeni per l’uomo, ma piuttosto dei miceti che interferendo nei processi produttivi degli alimenti, possono determinare lo scadimento qualitativo dei prodotti alimentari o provocare danni ai consumatori se ingeriti con gli alimenti. I miceti (lieviti e muffe) svolgono anche azioni importantissime nei cicli biogeochimici e sono sfruttati nelle produzioni industriali (penicillina, corticosteroidi, acido citrico, etc.) e nelle produzioni alimentari (produzione di pane, bevande alcoliche, formaggi, etc.). La ricerca di questi microrganismi è comunque limitata ad una analisi quantitativa e quasi mai si giunge a stabilire, almeno per il momento, la famiglia o il genere del micete isolato da questo o quell’alimento.
Il principale elemento della crescita di una muffa è l’ifa, una struttura tubulare ramificata con diametro che varia da 2 a 10 μm, molto più grande cioè di quello dei batteri. Con lo svilupparsi di una colonia le sue ife formano una massa di filamenti intrecciati detta micelio. Il micelio è generalmente visibile sia sulle superfici che negli alimenti. Le ife si sviluppano sia per prolungamento apicale che con la formazione di ramificazioni laterali tendendo ad invadere la superficie loro adiacente.
Le ife che penetrano nel terreno di coltura da cui assorbono le sostanze nutritive sono conosciute nell’insieme come micelio vegetativo, quelle invece che si proiettano sulla superficie del terreno costituiscono il micelio aereo. È appunto il micelio aereo quello visibile sulle superfici delle strutture e degli impianti alimentari che determina spesso patine nerastre o di varie colorazioni in funzione della specie e del genere. Il micelio aereo è anche quello che si genera visibilmente sulla superficie degli alimenti che sono stati colonizzati dalle muffe (formaggi, vegetali inscatolati, vegetali freschi, salumi, pane, etc.).
- Pubblicato il haccp
Misure tecniche, organizzative e procedurali di prevenzione e protezione
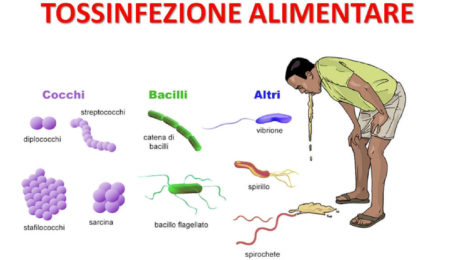
Sintesi di derivazione delle patologie
a) Infezioni
- per ingestione di microrganismi vivi
- Salmonella spp.
- Shigella spp.
- Vibrio parahaemoliticus
- Campylobacter spp.
- Yersinia enterocolitica
- Escherichia coli
- Enterococchi
- Brucella spp.
- Listeria monocytogenes
- Mycobacterum tubercolosis
- Batteri lattici patogeni
- Pseudomonas aeruginosa
- Aeromonas hydrophyla
b) Tossinfezioni in sensu stricu (in seguito a ingestione di tossine o di microrganismi tossinogeni)
- Clostridium perfringens
- Bacillus cereus
c) Intossicazioni
- per ingestione di tossine batteriche preformate
- Botulismo
- Intossicazione stafilococcica da prodotti ittici
- Mitilismo
- Avvelenamento ciguatera
- Avvelenamento da Tetradossine
- Altri tipi di avvelenamenti ittici
da Parassiti e da Virus
- Intossicazione da funghi superiori
- Micotossicosi
- Ammine biogene
Microrganismi, patologie alimenti più a rischio
La tabella seguente evidenzia, per alcuni microrganismi ed in modo schematico, come nell’uomo possano manifestarsi patologie sotto forma di semplici disturbi gastroenterici fino a forme cliniche gravi e con un periodo di incubazione che varia da qualche ora ad alcuni giorni.
| Microrganismi patogeni responsabili di malattie alimentari | Tempo di incubazione |
Sintomi | Alimenti più a rischio |
| Campylobacter jejuni | 3 – 5 giorni | dolori addominali, diarrea maleodorante e colorata per presenza di sangue, nausea, vomito, febbre | latte crudo non pastorizzato, carni avicole poco cotte (alla brace, barbecue), acqua di fonte |
| Clostridium botulinum | 12 – 24 ore fino a 3 – 6 giorni |
prima sintomi gastrointe-stinali, poi nervosi quali lo sdoppiamento della vista, difficoltà di parola, debo-lezza muscolare fino alla paralisi | tipo A: conserve di carne e verdure tipo B: prodotti a base di carne tipo E: prodotti ittici tipo F: conserve a base di carne e pesce |
| Clostridium perfringens | 8 – 20 ore | diarrea violenta, dolori addominali | carni bianche e rosse cotte |
| Listeria monocytogenes | 2 – 3 giorni fino a 3 settimane | febbre, cefalea, nausea, vomito | carni bianche e rosse, formaggi, latte crudo, cibi cotti contaminati dopo la cottura |
| Salmonella spp. | 24 – 48 ore | dolori addominali, diarrea, vomito, febbre | cibi crudi a base di carne, frutti di mare, uova, latte crudo, cibi cotti contaminati dopo la cottura |
| Shigella spp. | 2 – 7 giorni | dolori addominali, diarrea con sangue, febbre | cibi manipolati da soggetti infetti o tramite il contatto di acqua inquinata (prodotti della pesca, verdure, latte e latticini, gelati) |
| Staphylococcus aureus | 2 – 6 ore | nausea, vomito, sudorazione, cefalea, diarrea | panna, latte, creme, gelati, altri alimenti contaminati da soggetti portatori |
| Yersinia enterocolitica | 1 – 7 giorni | nausea, vomito, sudorazione, cefalea, diarrea, artrite reumatoide, orticaria | latte crudo, carni suine crude |
| Bacillus cereus 1 | 8 – 16 ore | diarrea violenta, dolori addominali | prodotti carnei, minestre, vegetali, budini e salse |
E’ importante però ricordare a tale proposito che la moltiplicazione di questi batteri non sempre determina l’alterazione organolettica dell’alimento: ciò significa che il cibo può contenere quantità di germi sufficienti a provocare l’insorgenza di malattia senza però determinare la modificazione del sapore, del colore, dell’odore, dell’aspetto e della consistenza dell’alimento.
Nel caso di Clostridium botulinum, alcuni ceppi (tipo A, parte del B ed F) sono proteolitici e cioè si assiste, parallelamente alla moltiplicazione del microrganismo, ad una modificazione del sapore, del colore, dell’odore e della consistenza dell’alimento fino a che quest’ultimo assume un aspetto repellente; altri ceppi (tipo E, parte del tipo B e F) non sono proteolitici e pertanto non determinano alcuna modificazione evidente del cibo, nonostante la moltiplicazione e la produzione di tossine da parte del batterio.
Di seguito sono evidenziate le temperatura di crescita e di distruzione di alcuni microrganismi e delle relative tossine
| Effetti delle temperature su alcuni microrganismi e relative tossine | ||||||
| Microrganismi patogeni responsabili di malattia alimentare | Temperatura di moltiplicazione | Tempi e temperatura di distruzione dei microrganismi | Tempi e temperatura di distruzione delle tossine | |||
| Minima (°C) |
Massima (°C) |
Ottimale (°C) |
||||
| Becillus cereus 1 | 7°/10 | 45°/50° | 42°/48° | 100°X5,5 min | 80°X1-2 min | |
| Bacillus cereus 2 | 3°/5° | 45° | 20°/30° | 90°X5,8 min | 126°X90 min | |
| Campylobacter jejuni | 7°/10° | 50° | 42°/46° | 55°X45sec/1min | — | |
| Clostridium Botulinum | ceppi proteici | 7°/10° | 50° | 35°/37° | 100°X10/25 min | 80°X10 min |
| ceppi non proteolici | 3° | 35° | 20°/30° | 100°X10/25 min | 80°X10 min | |
| spora ceppi proteolitici | — | — | — | 100°X10/25 min | — | |
| Spora ceppi non prot. | — | — | — | 80°X5 min 100°X1 min |
— | |
| Clostridium perfringens | 7°/10° | 50° | 42°/46° | spora 80°X13 min | — | |
| Escherichia coli | 7°/10° | 50° | 42°/46° | 55°X4/6 min 60°X2 min |
— | |
| Listeria monocytogenes | 3°/4° | 35°/45° | 30°/37° | 60°X3/8 min 65°X0,8 min |
— | |
| Salmonella spp. | 6,7°/7° | 46° | 37° | 60°X15 sec/2,5 min 65°X4,2 sec |
— | |
| Shigella spp. | 7°/10° | 45° | 37° | analogo a Salmonella | — | |
| Staphylococcus aureus | 7°/10° | 50° | 37°/40° | 55°X3 min e ½ 60°X5 min |
resiste per oltre 5 min a 100°C | |
| Vibrio parahaemolyticus | 3° | 45° | 30°/37° | analogo a Salmonella | — | |
| Yersinia enterocolitica | 3° | 35° | 30° | analogo a Salmonella | — | |
- Pubblicato il haccp
Intossicazioni alimentari
Intossicazioni (ingestione di tossine preformate)
Si definiscono intossicazioni le patologie che hanno come causa l’ingestione di tossine presenti già nell’alimento ove microrganismi tossinogeni hanno potuto moltiplicarsi e svilupparsi. La tossicità di tali forme microbiche è legata alla capacità di formare tossine che possono essere di due tipologie:
a) le Endotossine sono lipopolisaccaridi termoresistenti componenti naturali della parete cellulare dei batteri Gram negativi (per esempio di Salmonelle) che dopo la morte delle cellule vengono liberate e possono provocare già a basse concentrazioni diarrea, febbre, ipertensione ed altri disturbi.
b) le Esotossine sono invece proteine che vengono prodotte già negli alimenti (ad esempio ad opera di Staphylococcus e CI. botulinum) o successivamente nell’uomo (per esempio da CI. perfringens) ed il loro organo d’attacco preferenziale è solitamente l’intestino per cui vengono dette anche enterotossine. Fa eccezione il CI. botulinum che produce neurotossine con azione sul sistema nervoso. Le esotossine, in quanto proteine, sono termolabili e solo poche, come quelle da Staphylococcus e da Escherichia coli, sono relativamente resistenti al calore.
Botulismo
E’ l’intossicazione dovuta all’ingestione di esotossine potentissime (1 grammo della tossina di tipo A può uccidere 100.000.000 di persone!) prodotte da Clostridium botulinum e caratterizzata da nausea, vomito ed eventuale diarrea nel giro di 18 – 36 ore seguiti da disturbi alla vista, difficoltà di deglutizione e di parola, costrizione della trachea fino alla morte per paralisi della muscolatura involontaria dell’albero respiratorio e del cuore.
L’agente responsabile del botulismo è un bastoncino Gram positivo, anaerobio obbligato di cui se ne conoscono 7 tipi (da A a G) e le cui spore sono largamente diffuse nell’ambiente; ha un’habitat ideale di crescita per temperature di + 30 – 37°C (anche se può svilupparsi fino a + 10° C o meno), per concentrazioni di NaCl non superiore all’8% e valori di acqua libera (Aw) non inferiori a 0,94. Condizione necessaria per la produzione della tossina è la presenza di un basso potenziale di ossidoriduzione per cui sono maggiormente a rischio alimenti come le conserve e semiconserve di carne (prosciutti, insaccati, scatolame), di pesce (salmone e storione affumicati), di verdura (peperoni, piselli, fagioli, spinaci) e di frutta (pesche, pere in scatola) a un pH superiore a 4,5.
In particolare il pericolo è grave per conserve mal preparate, non acide e mantenute a temperature superiori a 10 °C, soprattutto conserve sott’olio; data la termolabilità della tossina (inattivabile a 80° C per 15’ per i tipi A e B e a 60° C per 5’ per il tipo E), la prevenzione consiste nella ricottura dei cibi sospetti oltre all’eliminazione delle scatole bombate, segno della produzione di gas che accompagna lo sviluppo di Cl. botulinum con il conseguente odore di rancido e rammollimento del prodotto.
Intossicazione stafilococcica
L’intossicazione stafilococcica, a differenza del botulismo, ha in genere breve durata (un paio di giorni), un decorso benigno ed è caratterizzata da mal di testa, crampi addominali e diarrea violenta preceduti da nausea e vomito a partire da poche ore dopo l’ingestione dell’alimento contaminato. L’agente che ne è responsabile è lo Staphylococcus aureus, un cocco anaerobio facoltativo della famiglia delle Microcoecaceae, Gram positivo; è resistente al sale (fino al 20% di NaCl), al nitrito e fino al 5060% di saccarosio, ha un optimum di temperatura tra 10 e 450C e di pH tra 5 e 9.
Il batterio viene inattivato a temperature superiori a 600 C mentre l’enterotossina è fortemente termostabile (resiste a 1000C per un’ora), acidoresistente, stabile nel tempo (fino a 18 mesi) e la sua produzione dipende da diversi fattori quali il pH, la temperatura, 1’ aw e il potenziale redox. La fonte principale di stafilococchi enterotossici è rappresentata dall’uomo e dagli animali, in particolare se colpiti da affezioni alle vie respiratorie (soprattutto a livello delle mucose orali e nasali), da ferite o da mastiti, oltre che da portatori sani. L’attenzione è da puntare soprattutto sui cibi proteici e poco acidi quali alimenti a base di carne, di uova, pesce e latte siano stati prodotti in grande quantità e non abbiano subito un inadeguato raffreddamento.
Micotossicosi (intossicazione da parte di tossine prodotte da Eumiceti)
Le specie fungine in grado di produrre micotossine sono oltre 150 e rientrano prevalentemente nei generi Aspergillus. Penicillium, Fusarium e Alternaria; la loro produzione è legata soprattutto alla conservazione dei vegetali per cui risulta importante per il settore dell’alimentazione zootecnica oltre che per quella umana.
Caratteristica comune di queste muffe è la capacità di crescere, svilupparsi e produrre tossine in substrati a basso tenore di umidità riuscendo in questo modo a colonizzare derrate alimentari, come i cereali, che non permettono la crescita ottimale dei batteri.
Le più importanti sono sicuramente le aflatossine (prodotte dall’Aspergillus flavus e ritrovate soprattutto nella farina di arachidi, nell’orzo e nel latte), le sterigmastocistine (ritrovate nel riso lungamente conservato e prodotte anch’esse da Aspergilli) e la patulina (prodotta da numerosi Penicilli e da qualche Aspergillus e rinvenibile nella frutta affetta da marciume, nel succo di mele e nel sidro).
In particolare le aflatossine rivestono una notevole importanza e tra esse la Bl (presente nei cereali e nella frutta secca) e la Ml (escreta nel latte come prodotto del metabolismo della Bl) considerate tra le più potenti sostanze naturali ad azione cancerogena a livello epatico, oltre a provocare epidemie dagli effetti immediati come successo in India nel 1974 (100 vittime a causa dell’ingestione di una elevata quantità di micotossine nel mais).
 Infezioni da parassiti e da Virus
Infezioni da parassiti e da Virus
In questa categoria rientrano patologie dovute all’ingestione di parassiti quali la Taenia saginata, l’Entamoeba histolytica, la Taenia solium e la Trichinella spiralis, tutte a carico inizialmente dell’apparato gastrointestinale che possono avere complicanze e sviluppi fino addirittura alla morte nel caso di Trichinella e Taenia solium.
Ad eccezione dell’Entamoeba, che ha come fonte di infezione soprattutto l’acqua e gli alimenti contaminati con le feci umane, per gli altri parassiti gli alimenti considerabili a rischio sono soprattutto le carni crude o poco cotte di maiale o bovina; le misure preventive possono quindi essere considerate la cottura delle carni o l’uso di sole carni ben controllate. La trichinellosi rappresenta, con l’echinococcosi/idaitosi, l’infezione umana da elminti a più elevata incidenza.
La Trichinella spiralis è un piccolo verme filiforme le cui larve, una volta pervenute nell’ intestino umano, maturano in due giorni diventando vermi adulti che accoppiandosi producono altre larve che migrano attraverso il sistema linfatico e venoso invadendo i muscoli dove si incistano, determinando nell’uomo un quadro clinico variabile, talora anche grave. La contaminazione è legata soprattutto al consumo di cinghiali o maiali da allevamenti di tipo “familiare” o di selvaggina (cinghiali e volpi).
Infezioni da Virus
Diversi virus (enterovirus) possono essere introdotti con gli alimenti e moltiplicarsi nell’intestino dell’ospite fino a provocare gravi malattie, anche a carico dell’apparato digerente (es. virus polio).
La principale causa di infezione è la contaminazione di tipo fecale e può essere a carico dell’acqua, del latte crudo, di formaggi freschi, di molluschi o carni crude o mal cotte. L’epatite A è una malattia abbastanza diffusa in Italia (dai 15 casi su 100.000 abitanti del Nord ai 45 casi su 100.000 al Sud) legata al consumo di acqua o di alimenti crudi o poco cotti tra cui è stato accertato i frutti di mare essere responsabili di circa il 60% dei casi. Altri virus, quali i reovirus e i rotavirus, possono contaminare l’acqua ed il latte crudo e provocare gastroenteriti ed infezioni respiratorie.
- Pubblicato il haccp
Tossinfezione alimentare
Tossinfezione in sensu strictu
Si definiscono tossinfezioni in sensu strictu quegli stati patologici derivanti dall’ingestione sia di tossine preformate nell’alimento che di batteri che a loro volta produrranno altre tossine nell’ospite; i due casi più studiati di questo tipo di sindrome sono le tossinfezioni da Clostridium perfringens ed Bacillus cereus.
a) Clostridium perfringens
Clostridium perfringens, conosciuto anche come Clostridium welchii, è un grosso bastoncino sporigeno Gram positivo, immobile ed anaerobio obbligato, sebbene riesca a crescere anche in presenza di una certa quantità di ossigeno. La produzione di tossine avviene solitamente durante il passaggio dalla forma vegetativa a quella di spora e può avvenire sia nell’alimento che successivamente nell’apparato gastrointestinale dell’ospite; delle sei tossine prodotte da questo batterio, solamente quella di tipo A è coinvolta nella tossinfezione, mentre la tossina di tipo C dà una patologia ancor più grave denominata enterite necrotica.Data la relativa sensibilità della tossina al calore (viene inattivata a + 60° C per 15’) gli alimenti maggiormente a rischio risultano essere quelli che hanno subito un trattamento di cottura insufficiente ed una refrigerazione inadeguata per cui le spore hanno la possibilità di germinare nell’alimento per poi produrre in un secondo momento le tossine. In particolare sono stati riscontrati parecchi casi dovuti ad ingestione di carne e di pollame. La patologia, legata molto spesso alla ristorazione collettiva, si manifesta dopo un periodo di incubazione da 8 a 24 ore con dolori addominali acuti, diarrea, vomito senza rialzo termico.
b) Bacillus cereus
Bacillus cereus è anch’esso un grosso bastoncino Gram positivo sporigeno produttore di enterotossine di due tipi: in un caso essa è termolabile, essendo distrutta da trattamenti termici a + 56° C per una durata di 30’, e la patologia che determina è simile a quella descritta per Clostridium petfringens, mentre l’altra è molto termostabile e dà una sindrome paragonabile all’ intossicazione stafilococcica. In entrambi i casi il rischio è legato soprattutto a trattamenti di cottura inadeguati o ad un raffreddamento non efficace ma, mentre per la patologia simile all’intossicazione stafilococcica il problema sussiste praticamente solo per il consumo di alimenti a base di riso in ristoranti cinesi, l’altro tipo di tossinfezione è molto più frequente.
- Pubblicato il haccp
Infezioni alimentari
Le infezioni alimentari sono numerose e possono essere causate sia da microrganismi ritenuti patogeni già da tempo, sia dai cosiddetti patogeni emergenti (ad esempio Pseudomonas aeruginosa e Aeromonas hydrophyla), i quali, in particolari condizioni (ad es. ospite debilitato), possono prendere il sopravvento e dare patologie anche piuttosto serie.
a) Salmonellosi
La salmonellosi è una forma di gastroenterite molto grave, soprattutto per bambini piccoli e persone anziane e debilitate, provocata dall’ingestione di un numero elevato (104~108 ufc/g) di salmonelle vive.In particolare sono responsabili di questo tipo di gastroenterite le specie di Salmonella con habitat non umano ma con le quali l’uomo viene a contatto attraverso l’ambiente o gli animali domestici quali cani, gatti, pollame, suini, roditori, ecc. (dette anche salmonelle minori).
Si tratta di bastoncini mobili Gram negativi, aerobi facoltativi, scarsamente alofili e alotolleranti; crescono a pH compresi tra 4,1 e 9, con un’attività dell’acqua minima di 0,93 – 0,95 e temperature tra i 6° e i 45° C (non resistono al trattamento di pastorizzazione). In Italia, circa il 50% dei casi di salmonellosi sono risultati essere a carico di pollame o di uova ed alimenti a base di uova non sottoposti a cottura né a pastorizzazione quali paste all’uovo, maionesi, tiramisù ed altri dolci all’uovo.
Questo tipo di infezione non va comunque confusa con altre due patologie provocate da microrganismi appartenenti al genere Salmonella note come tifo (causata da Salmonella typhi) e paratifo (da Salmonella paratyphi) che hanno habitat prettamente umano.
b) Shigellosi
Le shigellosi sono infezioni alimentari provocate dall’ingestione di alimenti e soprattutto di acqua contaminata con Shigelle di cui le più importanti sono le Sh. sonnei e Sh. flexneri. Si tratta di microrganismi simili alle salmonelle, appartenenti alla famiglia delle Enterobacteriaceae, immobili, fermentanti il glucosio senza formazione di gas e che possono contaminare sia alimenti crudi che cotti (in questo caso contaminati dopo la cottura). Le Shigelle sono patogene solo per l’uomo per cui le fonte di infezione sono persone malate o portatori asintomatici che eliminano il germe con le feci; il contagio potrà quindi avvenire sia per contatto diretto che indirettamente tramite oggetti (per esempio stoviglie) ma soprattutto attraverso alimenti contaminati, in qualche caso anche dagli escrementi di mosche o altri insetti.
c) Gastroenteriti da Vibrio parahaemoliticus
L’infezione, che compare dopo 10-18 ore dopo l’ingestione di una notevole quantità di cellule di V. parahaemoliticus (105-107 ufc/g), è caratterizzata da nausea, vomito, dolori addominali, diarrea e debole rialzo termico, ha un decorso benigno. L’agente responsabile è un bastoncino piuttosto corto e piegato a virgola, Gram negativo, anaerobio facoltativo, alotollerante, non termoresistente e che richiede per il suo sviluppo temperature tra 10 e 42° C e pH tra 5 e 8. Gli alimenti più pericolosi risultano i prodotti ittici crudi o poco cotti e, in rari casi, quelli ricontaminati dopo la cottura. Questa infezione non va confusa con il colera sostenuta dal Vibrio cholerae; si tratta di una malattia molto grave, pressoché scomparsa nei paesi occidentali ma tuttora presente in buona parte di Africa ed Asia, causata da Vibrio cholerae e da Vibrio el Tor rinvenibili soprattutto in acque contaminate.
d) Gastroenteriti da Campylobacter
Queste infezioni, causate da C. jejunii e da C. coli, sono caratterizzate da un decorso con esito benigno anche se può essere lungo (da 3 fino a 14 giorni) con sintomi che vanno dalla diarrea ai crampi addominali, preceduti da febbre che va via via scomparendo; il periodo di incubazione può andare fino ad un massimo due giorni e gli alimenti più esposti a questo tipo di contaminazione sono il latte non pastorizzato ed il pollame.
e) Gastroenteriti da Yersinia enterocolitica
Questo tipo di infezione si può manifestare con una .sintomatologia simile alla gastroenterite dovuta a Campylobacter oppure ad un attacco di appendicite. Yersinia enterocolitica che ne è responsabile è un bastoncino Gram negativo, psicrotrofo e solitamente le sorgenti di infezione più comuni sono il bestiame, i maiali e i roditori che contaminano il latte crudo, le uova, la carne cruda e gli ortaggi.
f) Gastoenteriti da Escherichia coli
Questo microrganismo Gram negativo è responsabile di gravi gastroenteriti soprattutto a carico di bambini piccoli producendo enterotossine simili a quelle del colera; il latte ed i formaggi, la carne ed il pollame sono gli alimenti più facilmente contaminati, anche se per determinare la gastroenterite devono presentare cariche molto elevate, dell’ordine di 106~108 ufc/g.
g) Gastoenteriti da Enterococchi
Questi microrganismi, di cui non è stata ancora provata la formazione di tossine, possono dare una patologia caratterizzata dai sintomi classici delle gastroenteriti (vomito, nausea e dolori addominali) dopo un’incubazione di poche ore dall’ingestione di alimenti quali formaggi, salsicce e latte in polvere con cariche di Streptococcus faecalis e Streptococcus faecium superiori ai 107 ufc/g.
h) Febbre maltese
Tre specie di Brucelle (B. abortus, B. suis e soprattutto B. melitensis) piccoli bastoncini aerobi Gram negativi, molto esigenti dal punto di vista nutrizionale, sono le responsabili di un’infezione alimentare nota come febbre maltese o febbre ondulante. Questa sindrome è caratterizzata da febbre intermittente, debolezza generale, dolori articolari e alla testa che si manifestano dopo un tempo di incubazione di 13 settimane dal consumo di alimenti crudi quali il latte o i formaggi freschi ottenuti da latte crudo, soprattutto di capra o di pecora, oltre alla possibile trasmissione per contatto diretto con animali infetti.
i) Listeriosi
Listeria monocytogenes, bastoncino Gram positivo, psicrotrofo, resistente alla salagione e alla disidratazione, anaerobioaerobio facoltativo è l’agente eziologico di una grave malattia che si manifesta sotto forma di aborti e meningiti mortali nel 30% dei casi. Gli alimenti maggiormente fonte di infezione possono essere considerati il latte crudo, i formaggi (anche prodotti con latte pastorizzato), i prodotti ittici, le carni e i derivati oltre al contatto diretto con persone infette, insetti, animali ecc. Dato il carattere ubiquitario di Listeria, nelle industrie di lavorazione i punti critici possono essere pavimenti sconnessi e umidi, i pozzetti di scarico, le superfici dei tavoli e dei nastri trasportatori fino addirittura ai liquidi di refrigerazione. Il trattamento di pastorizzazione (più elevata nel caso possa essere inglobato nei leucociti) ne permette la distruzione; inoltre, è stato accertato essere sensibile ai comuni disinfettanti ed essere pericoloso solo per particolari categorie di persone (donne gravide, bambini piccoli ecc.), anche su base ereditaria.
j) Mycobacterum tubercolosis
In particolare le varietà hominis (con localizzazione polmonare di tipo essudativo e nodulare) e bovis (localizzato anche a livello della mammella oltre che polmonare); il pericolo è rappresentato dagli alimenti che si consumano crudi (latte, burro prodotto con panne non pastorizzate, formaggi freschi fatti a partire da latte crudo) dato che la pastorizzazione uccide i Micobatteri e la stagionatura consente al prodotto una sorte di autodepurazione.
l) Batteri lattici patogeni
Non molte sono le forme patogene all’interno dei lattici e tutte raggruppate nel genere Streptococcus e in particolare nel gruppo Pyogenic che possono provocare forme settiche della gola, scarlattina ed endocardite. La presenza di enterococchi in alcuni alimenti è tollerabile purché non raggiunga valori troppo elevati mentre nelle acque è considerato indice di contaminazione fecale.
m) Pseudomonas aeruginosa
Questo microrganismo è definito, assieme a Aeromonas hydrophyla ed altri, un patogeno emergente, vale a dire una forma patogena solo in soggetti deperiti o in particolari condizioni di carenze di difese immunologiche. Pseudomonas aeruginosa è l’unica forma patogena per l’uomo all’interno del genere Pseudmonas accanto a parecchie forme patogene solo per i vegetali; si tratta di bastoncini Gram negativi psicrotrofi, lipolitici e proteolitici, produttori anche di esteri aromatici poco gradevoli.
n) Aeromonas hydrophyla
Aeromonas è un genere di bastoncini asporigeni Gram negativi della famiglia delle Pseudomonadaceae con azioni proteolitiche, lipolitiche ed acidificante; accanto a forme patogene per gli animali appartenenti al genere (A. punctata, A. putrefaciens e A. salmonicida), si sta evidenziando sempre più frequentemente un’infezione a carico dell’uomo da parte di Aeromonas hydrophyla.
- Pubblicato il haccp
L’azione patogena dei batteri e le malattie alimentari
Microrganismi patogeni o potenzialmente tali
Viene detto patogeno qualunque essere vivente o agente in grado di indurre alterazioni in una parte o in tutto il corpo dell’ospite, che non è più quindi in grado di svolgere le sue normali funzioni. Si parla di patogeno primario se l’organismo è in grado di indurre malattia in un ospite sano per interazione diretta, di patogeno opportunista se l’organismo è incapace di causare la malattia in individui sani e immunocompetenti, mentre è in grado di infettare soggetti le cui difese sono molto indebolite. Il patogeno opportunista di norma vive allo stato libero oppure come parte della microflora transitoria o residente dell’ospite, ma può svolgere un’azione patogena in presenza di condizioni favorenti come il venir meno dell’immunocompetenza dell’ospite (per trapianto, AIDS, neoplasia ecc.).
Alcune definizioni inerenti i microbi patogeni
- Patogenicità: capacità di essere patogeni, cioè di generare malattia.
- Invasività: capacità di invadere l’organismo.
- Tossigenicità: capacità di produrre tossine.
- Virulenza: in una determinata specie di patogeni può essere presente un ceppo più o meno virulento, cioè più o meno aggressivo.
Concetto di tossina
Tossina: è una sostanza che risulta essere dannosa, tossica per l’organismo umano. La tossina è prodotta da microbi come ad esempio la tossina botulinica, tante volte mortale. Mangiando un alimento che contiene la tossina, anche senza il microbo che l’ ha prodotta, l’organismo subisce un danno. Lo schema seguente illustra in modo sintetico i microrganismi patogeni. Le malattie dovute a microrganismi patogeni possono essere causate dall’ingestione di alimenti contaminati dalle forme vitali e/o dalle loro tossine.
- Pubblicato il haccp
- 1
- 2